 Psoriasis
Psoriasis
La psoriasis es una enfermedad crónica, no contagiosa que puede afectar la piel y otros órganos. La causa exacta se desconoce, pero se sabe que es influenciada por factores genéticos e inmunológicos. Existen muchas teorías de cómo se desencadena la enfermedad, incluyendo un episodio infeccioso respiratorio previo, traumático, o
incluso un evento estresante.
La psoriasis afecta a ambos sexos con un leve predominio en las mujeres. Es característico de la psoriasis presentar brotes y mejoras, muchas veces relacionados con factores sistémicos y ambientales. Las exacerbaciones pueden ser desencadenadas por estrés, frío, trauma físico, infecciones, tabaco, alcohol, obesidad y algunos medicamentos; en cambio el calor, la luz solar y el embarazo pueden mejorar la psoriasis.
La psoriasis se considera una enfermedad autoinmune, con presencia de una actividad incrementada de las células inflamatorias. Además existe un ciclo celular alterado, con recambio celular aumentado de la epidermis, llevado a una inadecuada maduración celular.
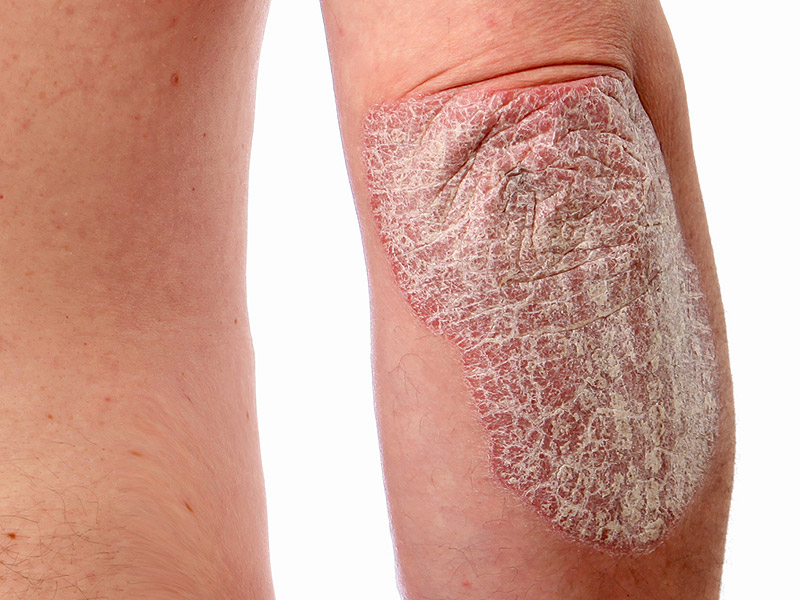
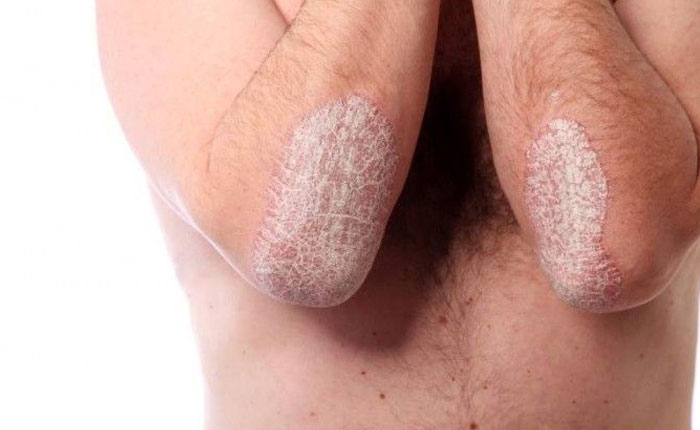
Las lesiones típicas de la psoriasis son placas elevadas, rojizas con escama blanquecina en la superficie que se acompaña de comezón. Se presentan más comúnmente en codos, rodillas, piel cabelluda, región lumbosacra y glúteos.
Existen otros tipos de presentación de psoriasis como psoriasis ungueal, psoriasis en gotas, psoriasis pustulosa, psoriasis artritica, psoriasis inversa, psoriasis palmo-plantar, parapsoriasis y psoriasis eritrodérmica (generalizada). Las manifestaciones de cada presentación varían, y el manejo dependerá de su severidad.
PSORIASIS EN PLACAS
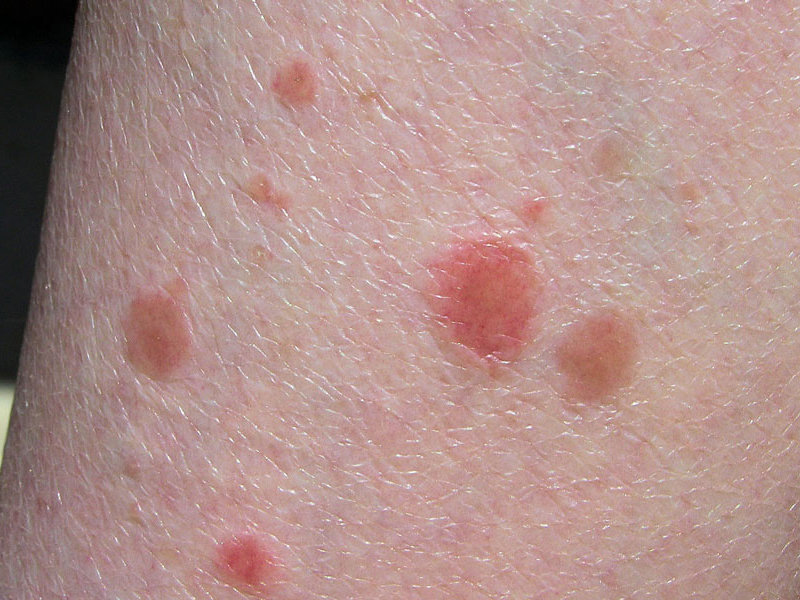
PSORIASIS EN GOTAS
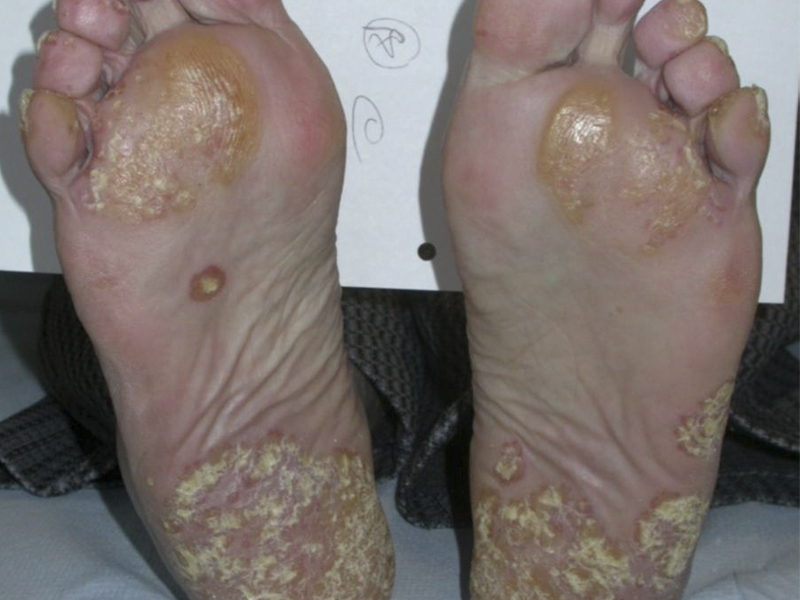
PSORIASIS EN PIES
La psoriasis en gotas consta de pequeñas placas en forma de gotas, menos de 10 mm de diámetro con distribución principalmente en el tronco. Aparecen 2 a 3 semanas después de infección respiratoria por estreptococos.
La psoriasis inversa aparece en pliegues como ingles, axilas e inframamarios. Las lesiones son lisas y sin escama debido a la humedad de la zona.
La psoriasis pustulosa presenta pústulas en palmas y plantas o pueden estar diseminadas en todo el cuerpo. En estos casos puede acompañarse de fiebre.
La psoriasis eritrodérmica se considera grave y puede requerir hospitalización para su manejo.
La psoriasis de piel cabelluda afecta hasta el 50% de los pacientes y puede confundirse con dermatitis seborreica (caspa).
La psoriasis ungueal causa deformación de la uña y puede confundirse con hongos. Las uñas se observan con hoyuelos (pits), engrosadas y con un color amarillento.
La artritis psoriásica afecta hasta el 30% de los pacientes, se presenta en manos y pies, algunas veces en articulaciones mayores con rigidez y dolor de las coyunturas.
Puede haber manifestaciones oculares en el 10% de los pacientes con psoriasis, entre estas
conjuntivitis y blefaritis (inflamación del párpado)…
La psoriasis frecuentemente se asocia a enfermedad cardiovascular, síndrome metabólico (diabetes, hipertensión, hipertrigliceridemia), depresión y cáncer de piel no melanoma. El buen control y/o tratamiento de estos padecimientos ayuda a mejorar la psoriasis.
El diagnóstico de psoriasis es clínico. La artritis psoriásiea se puede diferenciar de la gota o artritis reumatoide por medio de pruebas de laboratorios y rayos X. En algunos casos puede ser necesaria la biopsia (muestra de piel) para confirmar el diagnóstico de psoriasis y descartar otras entidades con características similares.
El tratamiento de la psoriasis está encaminado a mejorar la calidad de vida del paciente, asi como evitar complicaciones como la atritis psoriásiea.
En casos leves el tratamiento es a base de cremas aplicadas con ácido salicilico, urea, análogos de vitamina D, retinoides y alquitrán de bulla.
Los baños de sol, baños en agua de mar y relajación son eficientes para la mejoría de la psoriasis. También tienen resultados favorables la fototerapia con luz UV y psoralenos orales (PUVA).
En los casos severos o refractarios a tratamiento aplicado, se recurre a medicamentos con efecto antimetabolito (disminuir el recambio celular), antiinflamatorios (disminuir la inflamación) e inmunomoduladores (modificar la respuesta inmunológica). Estos medicamentos pueden otorgar una remisión de las lesiones a largo plazo, pero tienen efectos colaterales.
Antes de empezar tratamiento oral es necesario realizar exámenes de laboratorio y explicar los riesgos de estos medicamentos al paciente, como ojo seco, intolerancia gastrointestinal, inflamación del hígado e inmunosupresión.
El seguimiento de estos tratamientos debe hacerse en conjunto con el dermatólogo o reumatólogo.